SKIN AND SOFT TISSUE INFECTIONS
Introduction
การติดเชื้อที่ผิวหนังพบได้บ่อยทั้งในเด็กและในผู้ใหญ่ เชื้อที่ก่อโรคในเด็กที่พบบ่อยมี 4 กลุ่มได้แก่ ไวรัส แบคทีเรีย รา และปรสิต การรักษาประกอบด้วยการทำความสะอาด หลีกเลี่ยงการแกะเกา และการดูแลรักษาตามลักษณะของผื่น และความรุนแรงที่แตกต่างกันตามประเภทของการติดเชื้อ การพิจารณาเลือกใช้ยาปฏิชีวนะที่เหมาะสมเฉพาะสำหรับการติดเชื้อที่เกิดจากเชื้อแบคทีเรียมีความสำคัญ ทั้งต่อการหยุดยั้งการติดเชื้อ และการลดปัญหาการใช้ยาปฏิชีวนะเกินความจำเป็น อันจะก่อให้เกิดโอกาสเพิ่มปัญหาแบคทีเรียดื้อยาเพิ่มมากขึ้น
CLINICAL
ประเภทของบาดแผลตามลักษณะพยาธิสภาพ แบ่งเป็น
1. บาดแผลเปิด เป็นบาดแผลที่ทำให้เกิดรอยแยกของผิวหนัง ได้แก่
- แผลถลอก: แผลตื้น มีผิวหนังถลอกและมีเลือดออกเล็กน้อย
- แผลฉีกขาด: ผิวหนังและเนื้อเยื่อฉีกขาดจากวัตถุที่ไม่มีคม
- แผลตัด: ผิวหนังและเนื้อเยื่อฉีกขาดจากจากอาวุธหรือเครื่องมือที่มีคมเรียบตัด
- แผลถูกแทง: เป็นแผลที่เกิดจากวัตถุที่มีปลายแหลมแทงเข้าไป
- แผลไฟไหม้ น้ำร้อนลวก: เป็นแผลที่เกิดจากความร้อน หรือถูกกรด-ด่าง
2. แผลสัตว์กัด
เนื่องจากในน้ำลายของสัตว์มีเชื้อจุลชีพมากมาย การถูกสัตว์กัดมีความเสี่ยงสูงต่อการติดเชื้อหากดูแลรักษาไม่ดีพอ
3. บาดแผลติดเชื้อ
3.1. บาดแผลติดเชื้อ ชนิด Toxic Shock
Toxic shock syndrome (TSS) คือภาวะ Shock จาก Toxin ที่มาจากการติดเชื้อ S. pyogenes หรือ S. aureus ที่มักจะอาศัยอยู่ตามผิวหนังและเยื่อบุต่าง ๆ ของร่างกาย โดยบางสายพันธุ์สามารถเข้าสู่ร่างกายผ่านทางบาดแผล จากนั้นเติบโตอย่างรวดเร็วลุกลามเข้าสู่กระแสเลือด พร้อมทั้งสร้างสารพิษภายในร่างกาย ทำให้เกิดไข้ hypotension ร่วมกับ multiorgan failure อย่างน้อย 2-3 ระบบ (ตับ, ไต, เลือด, ผิวหนัง, หายใจ และระบบประสาท) เป็นกลุ่มอาการที่พบได้ยากแต่อาจเป็นอันตรายถึงขั้นเสียชีวิต
3.2. บาดแผลติดเชื้อ ชนิด Non-toxic Shock
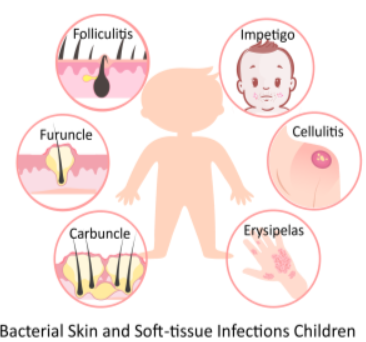
พบได้บ่อยในเด็กทุกกลุ่มอายุ แบ่งตามระดับการลุกลามที่ผิวหนังและชั้นใต้ผิวหนัง ดังนี้
- Impetigo: Intraepithelial vesiculo-pustules มักพบบริเวณหน้าและแขนขา ไม่เจ็บ คัน แตกออกเป็นสะเก็ด golden-yellow crusts ไม่มี systemic symptoms
- Folliculitis: ตุ่มหนองที่ hair follicles คัน ไม่มีไข้และ systemic symptoms
- Furuncle (boil): Deep inflammatory nodules เป็น folliculitis ที่ลึกลงไป และ small subcutaneous abscess โดยรอบ มักพบบริเวณคอ หน้า รักแร้ และก้น
- Carbuncle: เป็น clusters ของ furuncles ที่ลึกลงไปในชั้น subcutaneous เป็นหนอง (suppuration) หรือก้อนฝีที่บริเวณ hair follicles
- Erysipelas: โรคไฟลามทุ่ง หรือ superficial cellulitis ตำแหน่ง epidermis และ dermal lymphatic มี systemic symptoms ไข้ หนาวสั่น อ่อนเพลีย ผิวหนังอักเสบลุกลามอย่างรวดเร็ว มีลักษณะบวมแดงคล้ายเปลือกส้ม (peau d’orange) ขอบเขตชัด กดเจ็บ อาจมีต่อมน้ำเหลืองโต และผู้ป่วยร้อยละ 5 มีการติดเชื้อในกระแสเลือด
- Cellulitis: การติดเชื้อตำแหน่ง deep dermis and subcutaneous fat พบบ่อยที่แขน ขา และใบหน้า มีอาการปวด บวม แดง ร้อน บริเวณรอยโรคมีขอบเขตไม่ชัด อาจมีอาการไข้หรือต่อมน้ำเหลืองโต ผู้ป่วยร้อยละ 2-4 มีการติดเชื้อในกระแสเลือดร่วมด้วย
COMMON PATHOGENS
TREATMENTS
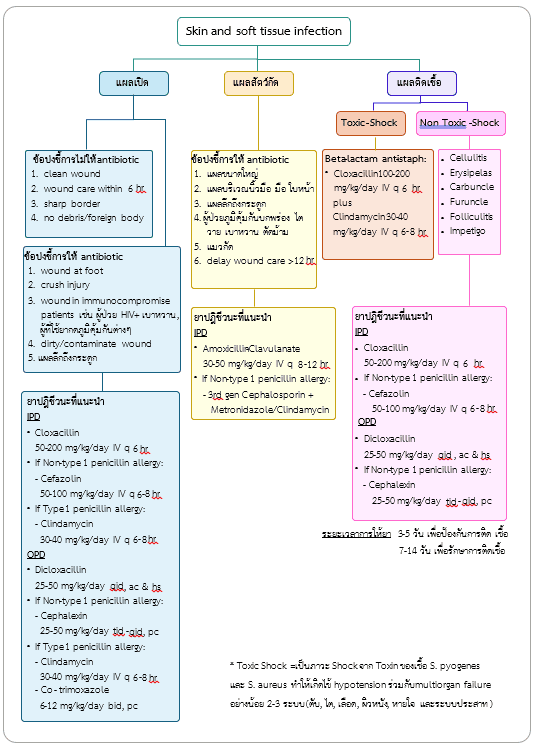
แนวทางการพิจารณาใช้ยาปฏิชีวนะรักษาแผลในเด็ก (แผนภูมิ P-SSI-01-1)
แผลเปิด
แผลสัตว์กัด
Toxic Shock
Non-Toxic Shock
แผลเปิด
ข้อบ่งชี้การไม่ให้ antibiotic
1. clean wound
2. wound care within 6 hr
3. sharp border
4. no debris/foreign body
ข้อบ่งชี้การให้ antibiotic
1. wound at foot
2. crush injury
3. wound in patient with immunocompromise host (เช่น ผู้ป่วย HIV+ เบาหวาน ผู้ที่ใช้ยากดภูมิคุ้มกันต่างๆ)
4. dirty/contaminated wound
5. แผลลึกถึงกระดูก
Antibiotics ที่แนะนำ
IPD:
⇒ Cloxacillin 50-200 mg/kg/day IV q 6 hr
⇒ If penicillin allergy (Non-type 1):
– Cefazolin 50-100 mg/kg/day IV q 6-8 hr
⇒ If penicillin allergy (Type 1):
– Clindamycin 30-40 mg/kg/day IV q 6-8hr
OPD:
⇒ Dicloxacillin 25-50 mg/kg/day qid, ac & hs
⇒ If penicillin allergy (Non-type 1):
– Cephalexin 25-50 mg/kg/day tid-qid, pc
⇒ If penicillin allergy (Type 1):
– Clindamycin 30-40 mg/kg/day tid-qid, pc หรือ
– Co-trimoxazole 6-12 mg/kg/day bid, pc
แผลสัตว์กัด
ข้อบ่งชี้การให้ antibiotic
1. บาดแผลขนาดใหญ่
2. บาดแผลบริเวณนิ้วมือ มือ ใบหน้า
3. แผลลึกถึงกระดูก
4. ผู้ป่วยภูมิคุ้มกันบกพร่อง ไตวาย เบาหวาน ตัดม้าม
5. แมวกัด
6. delay wound care >12 hr
Antibiotics ที่แนะนำ
IPD:
⇒ Amoxicillin-Clavulanate 30-50 mg/kg/day IV q 8-12 hr
⇒ If penicillin allergy (Non-type 1):
– 3rd-generation Cephalosporin + Metronidazole/Clindamycin
OPD:
⇒ Amoxicillin 30-50 mg/kg/day bid, tid
⇒ Amoxicillin-Clavulanate 30-50 mg/kg/day bid-tid, pc
⇒ If penicillin allergy (Type 1):
– Doxycycline 2-5 mg/kg/day od-bid, pc
Toxic Shock
ข้อบ่งชี้การให้ antibiotic
กลุ่มอาการ TSS ถือเป็นภาวะฉุกเฉิน ควรให้ยาปฏิชีวนะโดยเร็ว
Antibiotics ที่แนะนำ
IPD: Beta-lactam anti-staphylococcus ได้แก่
⇒ Cloxacillin 100-200 mg/kg/day IV q 6 hr Plus Clindamycin 30-40 mg/kg/day IV q 6-8 hr
Non-Toxic Shock
การให้ antibiotic
1. Cellulitis
2. Erysipelas
3. Carbuncle
4. Furuncle
5. Folliculitis
6. – Impetigo
Antibiotics ที่แนะนำ
IPD:
⇒ Cloxacillin 50-200 mg/kg/day IV q 6 hr
⇒ If penicillin allergy (Non-type 1):
– Cefazolin 50-100 mg/kg/day IV q 6-8 hr
OPD:
⇒ Dicloxacillin 25-50 mg/kg/day qid, ac & hs
⇒ If penicillin allergy (Type 1):
– Cephalexin 25-50 mg/kg/day tid-qid, pc
ระยะเวลาการให้ยา 3-5 วัน เพื่อป้องกันการติดเชื้อ และ 7-14 วัน เพื่อรักษาการติดเชื้อ
แผนภูมิ P-SSI-01-1 แนวทางการพิจารณาใช้ยาปฏิชีวนะรักษาแผลในเด็ก
ตารางที่ 1 การให้ยาปฏิชีวนะเบื้องต้นในการรักษาผู้ป่วยที่สงสัยเยื่อหุ้มสมองอักเสบจากเชื้อแบคทีเรีย
| เชื้อก่อโรคที่พบบ่อย | ยาที่ควรเลือกใช้ | ขนาดยา | |
| อายุ น้อยกว่า 1 เดือน |
S. agalactiae E. coli, Klebsiella spp. L. monocytogenes |
Cefotaxime + Aminoglycoside (+ Ampicillin ถ้าสงสัยหรือย้อมน้ำไขสันหลังพบ gram positive bacilli) Aminoglycoside: พิจารณาให้ Gentamicin หรือ Amikacin |
ให้ดูตามเอกสารแนบ |
| อายุ 1-3 เดือน |
S. agalactiae E. coli, Klebsiella spp., Salmonella spp., S. pneumoniae H. influenza type b N. meningitides |
Cefotaxime/Ceftriaxone +/- Vancomycin* +/- Ciprofloxacin** |
– Cefotaxime 225-300 mg/kg/day IV ทุก 6-8 ชั่วโมง – Ceftriaxone 100 mg/kg/day IV ทุก 12-24 ชั่วโมง – Vancomycin 60-80 mg/kg/day IV ทุก 6 ชั่วโมง – Ciprofloxacin 30-40 mg/kg/day IV ทุก 12 ชั่วโมง – Gentamicin 5 mg/kg/day IV ทุก 24 ชั่วโมง – Amikacin 15 mg/kg/day IV ทุก 24 ชั่วโมง |
| อายุ 3 – 23 เดือน |
H. influenza type b S. pneumoniae Salmonella spp. N. meningitides |
||
| อายุ 2 ปี ขึ้นไป |
S. pneumoniae |
* พิจารณาให้ vancomycin ร่วมด้วยหาก 1) ย้อมสี gram stain ในน้ำไขสันหลังพบเชื้อ gram positive diplococci 2) ตรวจ latex agglutination ได้ผลบวกต่อเชื้อ S. pneumoniae 3) ผู้ป่วยมีปัจจัยเสี่ยงในการติดเชื้อ S. pneumoniae ที่ดื้อต่อยา เช่น ผู้ป่วยที่ได้ยากลุ่ม Beta-lactam มาก่อน ในช่วง 2 เดือนที่ผ่านมา และ 4) ผู้ป่วยมีอาการหนัก เช่น มีภาวะ shock ร่วมด้วย
** พิจารณาให้ Ciprofloxacin ร่วมด้วยหากย้อมสี gram stain ในน้ำไขสันหลังพบเชื้อ gram negative bacilli และมีความเสี่ยงต่อการติดเชื้อ Salmonella spp.
